La piel es el órgano más extenso del cuerpo, tiene una superficie media de 1,6 m2 y un peso de aproximadamente 4 Kg. Está constituida por 3 niveles: la epidermis, la dermis (tejido conectivo) y el tejido graso (adiposo o subcutáneo). La piel tiene múltiples funciones (tabla 1) que son desarrolladas por las diferentes estructuras, células y anejos que la componen. Entre las funciones destaca la función inmunológica y la función barrera. La función inmune se realiza por la inmunidad natural y la adaptada. La función barrera impide la entrada de sustancias u organismos del exterior y la pérdida desde el interior así como también ejerce la función de filtro de la radiación ultravioleta. Entre otras funciones destacan la función reparadora de heridas, ulceras y del daño celular producido por la radiación ultravioleta, las funciones vasculares nutritivas y reguladoras de temperatura, las funciones sensitivas, de comunicación y las funciones de relación o atención.
|
Tabla 1. Funciones cutáneas |
||||
|
función |
mecanismo |
acción |
Situación defectuosa |
+ |
|
Inmunes |
Inmunidad natural, adaptada |
Prevenir infecciones fúngicas, bacterianas, víricas, enfermedades auto inmunes, neoplasias |
infecciones, enfermedades auto inmunes, neoplasias cutáneas |
|
|
Barrera |
estrato córneo, epidermis, melanina |
prevenir la infección, absorción y deshidratación, filtrar la radiación ultravioleta |
Infecciones bacterianas de repetición, absorción de sustancias químicas, deshidratación, cáncer cutáneo. |
|
|
Reparadora |
fibroblastos |
curación de heridas y ulceras cutáneas, reparar el daño celular por ultravioleta |
ulceras cutáneas, queloides, neoplasias cutáneas |
|
|
Vasculares |
circulación hemática y linfática |
nutritiva y regulación de la temperatura drenaje linfático |
infarto, insuficiencia venosa, vasculitis, vasculopatia, linfedema |
|
|
Comunicación |
fibras nerviosas aferentes y eferentes |
|
hiper e hiposensibilidad, prurito, hiperhidrosis, síndromes neurológicos, control de la temperatura |
|
|
Atención |
visual, olfativa |
pigmentación, distribución del pelo, sudoración |
fotoenvejecimiento, vitíligo, alopecia, halitosis, bromhidrosis |
|
Epidermis:
La epidermis es la parte más externa y está constituida por un epitelio
escamoso que tiene un grosor de entre 0,03 mm (párpado superior) a 1,5 mm
(palmas), con un grosor medio de 0,4 mm. Está
formada por 4 capas y en ella podemos encontrar 4 tipos celulares: queratinocitos,
melanocitos, células de Langerhans y células de Merkel.
Queratinocito: Es la célula más presente en la epidermis (representa el 80% de las células epidérmicas). Los queratinocitos son las células que producen queratina y además producen citocinas que son moléculas solubles con funciones de regulación de las células epiteliales y células dérmicas. Los queratinocitos forman las 4 capas de la epidermis: capa basal, estrato espinoso, estrato granuloso y capa córnea. El paso desde las células de la capa basal hasta la queratina tiene una duración de unos 15 días.
La capa basal es la más profunda y está constituida por una sola capa de células cuboidales que se disponen por encima de la unión dermo-epidérmica. En la capa basal, los queratinocitos expresan las queratinas K5 y K14.
El estrato espinoso o de Malphigio está constituido por múltiples hileras de queratinocitos que expresan las queratinas K1/K10, de citoplasma eosinófilo, aplanados y unidos entre si por los desmosomas
La capa granulosa está por encima y está constituida por una o varias hileras de células que contienen los gránulos de queratina (queratinas K2/11)
Por encima de la capa granulosa se encuentra la capa córnea en la que las células han perdido el núcleo y conforman la queratina blanda. En ciertas localizaciones (palmas y plantas) existe una capa visible, amorfa, entre la capa granulosa y la capa córnea que se denomina estrato lúcido.
Melanocito: El melanocito es una célula dendrítica que deriva de la cresta neural y que migran hacia la epidermis y el folículo piloso durante la embriogénesis. Su principal función es la producción de melanina que tiene importancia cosmética y de protección solar. En situaciones normales los melanocitos se disponen a nivel de la capa basal epidérmica y contactan con los queratinocitos por medio de sus dendritas, existiendo un melanocito por cada 36-40 queratinocitos (unidad melánica epidérmica) o un melanocito por cada 9 células basales. La densidad de los melanocitos es variable dependiendo de la región anatómica (es más alta en la región genital), pero es muy constante entre los individuos de las diferentes razas. El color de la piel va a depender de la actividad de los melanocitos que está determinada por las características de los melanosomas y de la actividad de las enzimas que participan en la síntesis de melanina así como de la capacidad de los melanocitos de transferir el pigmento a los queratinocitos. La melanina puede tener básicamente dos formas, la eumelanina (color marrón parduzco) y la feomelanina (pigmento rojo amarillento), su síntesis está regulada por diversas enzimas entre las que destaca la tirosinasa que metaboliza el aminoácido tirosina para formar dihidroxifenilalanina (DOPA), la actividad de la enzima está estimulada por la unión de la MSH (melanocite stimulating hormone) a un receptor en la membrana de los melanocitos. Este receptor MCR (melanocortin receptor) presenta hasta 5 variantes y dependiendo de la variante presente se va a determinar la repuesta en la producción de un tipo u otro de melanina (eumelanina o feomelanina) lo que va a determinar la respuesta del individuo a la luz solar.
Célula de Merkel: Es una célula que se localiza a nivel de la capa basal y tiene una función mecano-receptora, estando localizada en lugares con sensibilidad táctil muy intensa como son los pulpejos, mucosa y folículo piloso. A nivel epidérmico se asocia con las terminaciones nerviosas intraepidérmicas. La queratina 20 es el marcador más eficaz de la célula de Merkel.
Célula de Langerhans: fueron descritas en 1868 por el estudiante de medicina Paul Langerhans. Derivan de la médula ósea y tienen la función de presentación antigénica y están involucradas en una gran variedad de respuestas inmunes por medio de la activación de las células T. Las células de Langerhans tienen una distribución muy constante en toda la piel y pueden detectarse por medio de la localización de diversos antígenos como la ATPasa, CD1a, langerina, CD4, S100, HLA-DR, y en el citoplasma las células contienen un gránulo característico que se observa en microscopía electrónica y que tiene forma de gusano o raqueta conocido como gránulo de Birbeck . La célula de Langerhans es el principal efector de las reacciones inmunes epidérmicas (siendo un ejemplo las dermatitis de contacto alérgicas) . El contacto antigénico con la epidermis da lugar a una alteración de la homeostasis de las células de Langerhans, que se manifiesta por cambios fenotípicos y funcionales. Los antígenos captados por las células de Langerhans, se procesan en compartimentos especializados y un fragmento de los cuales se une a complejos de histocompatiblidad mayor. Tras unas horas las células de Langerhans -procesadoras de antígenos- aumentan de tamaño, abandonan la epidermis, migran a través de la dermis y entran en los vasos linfáticos dérmicos y migran hacia las áreas paracorticales de los ganglios linfáticos de drenaje, en donde presentan el antígeno a las células T dando lugar a una respuesta específica y productiva en estas células. Para llevar a término su función, las células T deben acumularse en las zonas cutáneas que acumulan el antígeno. Tras estímulos antigénicos repetidos de las células de Langerhans, las células T sensibilizadas sufren una expansión clonal dando lugar a células o moléculas efectoras que eliminan el patógeno.
Unión intercelular y unión dermo-epidérmica
Las células epidérmicas están unidas entre sí por medio de los puentes de unión intercelular y están unidas a la dermis por medio de la membrana basal.
Los puentes de unión intercelular o desmosomas están constituidos por varias proteínas que se agrupan en 3: 1) filamentos de queratina, 2) plaquinas y 3) desmogleinas.
La epidermis está separada de la dermis por la capa basal, constituyendo la unión dermo-epidérmica. La membrana basal que se identifica con facilidad como una membrana homogénea, eosinofílica, PAS+, es una estructura compleja formada por 4 espacios (Figura 1): 1) la membrana de las células basales, 2)la lámina lúcida (LL), 3)la lámina basal (LB) y 4)la zona fibrosa o sublámina densa. A nivel de las células basales se pueden observar los hemidesmosomas (HD) que unen la epidermis a la lámina densa a través de los filamentos de anclaje, constituidos principalmente por las proteínas laminina 5 y BP180. La lámina densa está compuesta predominantemente por colágeno tipo IV y está unida a la dermis subyacente por medio de las fibras de anclaje constituidas por colágeno tipo VII.
Existen varios grupos de enfermedades autoinmunes (penfigoide, epidermolisis ampollosa adquirida) y congénitas (Epidermolisis ampollosas), que se caracterizan por la alteración de la función de las proteínas que conforman la unión dermo-epidermica produciéndose la formación de ampollas a nivel de la membrana basal.
La epidermis no es un sistema estable, existen en patología muchos procesos que cursan con alteraciones de la cinética celular epidérmica y en estas situaciones podemos observar alteraciones en el grosor de la epidermis que se describen bajo diferentes términos (Acantosis, Queratosis, Paraqueratosis, Hipergranulosis), en la cohesión de las células epidérmicas ( Acantolisis, Balonización, Espongiosis, Vesiculacion, Ampollas) y en la diferenciación de estas células (Disqueratosis)
Dermis:
La dermis representa un tejido fibro-elástico, formado por una red de colágeno y fibras elásticas. En la dermis podemos encontrar fibras (colágeno, elásticas y reticular), células (fibroblastos, mastocitos, dendrocitos dérmicos y macrófagos), elementos vasculares, neurales y anejos (pelos, glándulas ecrinas, apocrinas y sebáceas). La dermis se puede dividir en dos partes: 1)Una zona fina que pasa por debajo de la epidermis (dermis papilar) y alrededor de los anejos (dermis perianexial) y 2) una zona gruesa que va desde la dermis papilar y el tejido subcutáneo (dermis reticular). La combinación de la dermis papilar y la dermis perianixial se ha denominado dermis adventicial. La dermis papilar localizada por debajo de las papilas dérmicas y a la región subpapilar tiene muchos vasos y fibras de reticulina. La dermis reticular es más rica en colágeno y fibras elásticas. El fibroblasto es la célula más presente y tiene como misión la fabricación de los elementos fibrosos de la dermis, especialmente colágena. El colágeno es una proteína sintetizada por el fibroblasto pudiendo ser producida por otras células como miofibroblasto, osteoclasto, etc. El colágeno no es homogéneo en todo el organismo, existiendo 13 tipos en relación con la morfología, composición de aminoácidos y propiedades físicas. La dermis contienen principalmente colágeno tipo I (85-90%), tipo III (8-11%) y tipo V (2-4%). Las fibras elásticas son esenciales para las propiedades retractiles de la piel y solo representan un 2-4% de los constituyentes de la dermis.
Estructuras anexiales:
Las estructuras anexiales de la piel incluyen los pelos, las uñas, las glándulas sebáceas, las glándulas sudoríparas ecrinas y las glándulas sudoríparas apocrinas. Los pelos cubren toda la superficie corporal excepto palmas, plantas y mucosas. Morfológicamente existen 3 tipos de pelo: el lanugo o vello fetal, el pelo velloso y el pelo terminal. Los pelos se forman a nivel del folículo piloso, estando constituidos por queratina dura, tienen 3 fases de crecimiento que se producen de forma cíclica: la fase anágena o fase de crecimiento, la fase catágena o fase intermedia que dura unas semanas y la fase telógena o fase de descanso que puede durar entre 2 y 4 meses tras lo cual el cabello cae y vuelve a iniciarse un nuevo ciclo de crecimiento. La duración de la fase anágena es variable en las diferentes zonas del cuerpo cuerpo y determina la longitud del cabello. En el cuero cabelludo un 90% de los cabellos están en fase anágena, un 1% en fase catágena y un 9% en fase telógena. El crecimiento medio del cabello es de entre 0,3 y 0,5 mm por día. El crecimiento del cabello esta regulado en zonas por las hormonas, especialmente los andrógenos, las zonas donde tiene más influencia la actividad androgénica son la barba, en torso, área genital y el cuero cabelludo. El color del cabello está determinado por la presencia de los melanocitos foliculares localizados en la zona matricial del cabello, la intensidad del color está en relación con la cantidad de melanina y el tipo (eumelanina en el pelo castaño y negro y feomelanina en pelo rubio y pelirojo). Las uñas también están formadas por queratina dura y están formadas por diversas partes que incluyen la matriz, la cutícula, la lúnula, la lámina ungueal y el hiponiquium.
|
Ciclo de crecimiento del pelo :
|
A: Matriz B: Cutícula C: Lúnula D: Lamina ungueal E: Hiponiquio F: Pliegue ungueal lateral
|
 |
Glándulas sebáceas:
son glándulas holocrinas que drenan directamente al
folículo
piloso excepto en determinadas áreas como areola, pezón (en
esta localización se denominan tubérculos de Montgomery)
labios
(manchas de Fordyce), labios menores y glande (glándulas de Tyson) y
párpados (glandulas de Meibonian), en
que no se relacionan con el folículo y drenan directamente a la
superficie cutánea. Estas glándulas aumentan su actividad
en la pubertad y su número y actividad son muy variables entre las
diferentes personas. Las más numerosas están en
el cuero cabelludo y la cara y están ausentes en las palmas y plantas. Las
glándulas sebáceas producen los lípidos que están compuestos principalmente de
triglicéridos.
Glándulas sudorales ecrinas: producen el sudor, que está
compuesto mayoritariamente de agua. Las glándulas ecrinas tienen
una porción secretora ( que es la parte funcional de la glándula, sus
células producen la secreción glandular)y la porción excretora que
transporta la secreción directamente
a la superficie cutánea. La función más importante
es producir sudor para regular la temperatura y responden a estímulos
tales como el calor, ciertos alimentos, situaciones de estrés, y
estímulos simpáticos y para simpáticos.
Glándulas sudorales apocrinas: no tiene una presencia
marcada en la piel del hombre. Se localizan mayoritariamente en la axila,
área anogenital, periumbilical, párpados (glándulas de Moll), areola y
pezón. Son glándulas localizadas a nivel de dermis profunda o tejido graso subcutáneo
y que drenan directamente al folículo piloso. El mecanismo de secreción
apocrina o por decapitación,
su producción se incrementa por estímulos adrenérgicos.
El olor de su producción se debe a la degradación de la secreción
por la flora bacteriana.
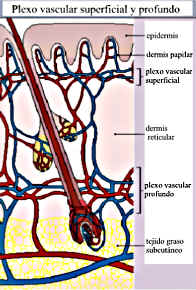
Vasos: La piel recibe el riego sanguíneo de los vasos perforantes del tejido graso subcutáneo y músculo, formándose 2 plexos vasculares intercomunicados entre si. Un plexo vascular profundo localizado a nivel de la unión dermo-hipodérmica y un plexo vascular superficial localizado en la porción alta de la dermis reticular desde el cual salen las asas capilares que se distribuyen en la dermis papilar. El flujo sanguíneo cutáneo es de gran importancia en la termoregulación.
Nervios: A nivel cutáneo existen múltiples terminaciones nerviosas que reciben los estímulos externos. Existe un sistema eferente que es responsable del funcionamiento del sistema vascular y anexial, derivado del sistema nervioso autónomo simpático y un sistema aferente responsable de la sensibilidad cutánea. El sistema aferente esta constituido por terminaciones nerviosas libres (responsables de la sensibilidad a la temperatura, picor y dolor), terminaciones nerviosas relacionadas con el folículo piloso (función mecanoreceptora) y terminaciones capsuladas, entre las que destacan los corpúsculos de Meissner y de Pacini. Los corpúsculos de Pacini se localizan a nivel de las palmas y plantas y son responsables de la sensibilidad a la presión y vibración. Los corpúsculos de Meisner se localizan a nivel de la dermis papilar de manos, pies y labios y son responsables de la sensibilidad táctil.
Tejido graso subcutáneo:
El tejido subcutáneo
está compuesto por lobulillos de células grasas separados
por septos fibrosos y tienen como misión la conservación
de la temperatura y de energía.
Biopsia cutánea: La biopsia cutánea es una técnica sencilla, pero que requiere una selección cuidadosa de la zona a biopsiar. Hay diferentes técnicas para realizar una biopsia que incluye la biopsia simple, la biopsia extirpación, la biopsia por rebanado o escisión tangencial (shave biopsy), la biopsia en sacabocados (punch biopsy). El conocimiento de la patología que se quiere confirmar mediante la realización de una biopsia nos hará decidir por un método u otro. Para el estudio dermatopatológico, las biopsias deben ser fijadas en formol al 10%. También son útiles en dermatología las técnicas de inmunofluorescencia. Estas técnicas nos permitirán demostrar la presencia de anticuerpos fijados a antígenos epidérmicos. Son especialmente útiles en el diagnostico de enfermedades autoinmunes, especialmente las ampollosas. Las técnicas pueden ser realizadas en biopsias congeladas en nitrógeno líquido y conservadas en este medio hasta su procesamiento. Para establecer el diagnóstico diferencial de las enfermedades ampollosas, se realizan 3 técnicas de inmunofluorescencia: directa, indirecta e indirecta en piel separada.
|
Técnicas de inmunofluorescencia |
|
|
|
|
|
La inmunofluorescencia directa (IFD) es un procedimiento de
un solo paso que se utiliza para demostrar el depósito de inmunoglobulinas,
complemento y fibrinógeno en la piel. Para ello se obtiene una biopsia del
paciente y se incuba con anticuerpos marcados con fluoresceína y dirigidos
contra las inmunoglobulinas. Si estos se han fijado podrán ser visualizados
mediante un microscopio de inmunofluorescencia. |
La inmunofluorescencia indirecta (IFI) es una técnica de dos pasos que tiene como objetivo la demostración de anticuerpos circulantes en el suero del paciente dirigidos contra estructuras epidérmicas. Para ello se incuba un sustrato (piel de conejo) con el suero del paciente a estudio y posteriormente se incuba con anticuerpos marcados con fluoresceína dirigidos contra las inmunoglobulinas. |
|
La inmunofluorescencia indirecta en piel separada es una técnica que combina la inmunofluorescencia indirecta utilizando como substrato una piel separada tras incubación con cloruro sódico. La incubación con cloruro sódico provoca una separación dermo-epidérmica al nivel de la lámina lúcida. la realización de la inmunofluorescencia indirecta nos permite diferenciar entre los anticuerpos dirigidos contra antígenos localizados en la lámina lúcida (porción epidérmica) y los dirigidos contra la porción inferior de la membrana basal. |
|