1.Introducción
La incidencia de cáncer
cutáneo esta aumentando de forma significativa, entre 1986 y 1996
ha existido un aumento de un 4% anual. En la actualidad el cáncer
cutáneo no melanoma es el cáncer con una prevalencia mayor
en la raza blanca. Si esta tendencia continúa, un varón blanco tiene un riesgo del 33% de desarrollar
un carcinoma basocelular y más de un 9% de desarrollar un carcinoma
epidermoide. Las formas más frecuentes de cáncer
cutáneo no melanoma son el carcinoma basocelular (BCC) (80% de los
casos), el carcinoma epidermoide (SCC) (20% de los casos). El objetivo
de este tema es revisar: a) los factores que influyen en la carcinogenesis
cutánea, b) las lesiones precancerosas cutáneas y c) los canceres
cutáneos no melanoma más frecuentes: epidermoide y basocelular.El factor más importante es la radiación ultravioleta
y la respuesta cutánea a esta radiación, que viene graduada
por el grado de pigmentación con el que se responde conocidos como
los fototipos de piel que oscilan desde el fototipo I (individuos que siempre
se queman tras la exposición solar y nunca pigmentan) hasta el fototipo
VI (individuos que nunca se queman y siempre están pigmentados). Además
de la radiación ultravioleta y su respuesta existen otros factores
en el desarrollo del cáncer cutáneo como son la radiación
ionizante, ciertos productos químicos, determinadas genodermatosis,
infecciones víricas y situaciones de inmunodepresión, resumidos
en la tabla 1.
|
Tabla 1
Carcinógenos
cutáneos
|
-
Radiación: UVA; UVB; Psoralenos
+ UVA; Rayos X; Radiación Grenz
-
Papilomavirus
humano, verrugas Periungueales
(16, 18); Carcinoma verrucoso, Epidermodisplasia verruciforme (tipo 5)
-
Químicos: Arsenico, hidrocarburos
-
Inflamación
crónica: Quemaduras, Osteomielitis,
Hidradenitis supurativa, Liquen plano Infección
crónica, Lupus vulgar,
lepra, sífilis
-
Síndromes
predisponentes
-
Inmunosupresión
-
Síndromes
de Cáncer cutáneo hereditario
-
Xeroderma pigmentoso
-
Síndrome del nevus
basocelular
-
Melanoma familiar
|
|
|
Tabla 2
Datos epidemiológicos que relacionan la radiación
UV con el cáncer cutáneo
|
- Aumento de la incidencia de casos
por cambios en el estilo de vida
-
Aumento de la
incidencia en zonas cercanas al ecuador (la incidencia se dobla por cada
10º de reducción en la latitud
-
Personas con fototipo
de piel 1 tienen un riesgo mayor
|
|
2.Radiación ultravioleta
La mayor parte del cáncer
cutáneo está en relación con la exposición
crónica a la radiación ultravioleta. El aumento
en la incidencia de cáncer cutáneo se relaciona con
diversos factores que incluyen los cambios en los estilos de vida, aumento en la esperanza
de vida (con la edad aumentan las posibilidades del daño por UV
y se reduce la capacidad de reparar el DNA dañado por la ultravioleta),
etc (tabla 2).
La radiación
solar que está involucrada en el desarrollo de tumores cutáneos
esta dentro del espectro de la radiación ultravioleta, con longitud
de onda entre 200 y 400 nm, especialmente los UVB (entre 290 y 320). Solo
una pequeña parte de esta UVB esta presente en la superficie terrestre
ya que se filtra casi en su totalidad por la capa de ozono presente en
las porciones más altas de la atmósfera. Disminuciones en
la concentración de la capa de ozono causan un aumento en la proporción
de UVB en la atmósfera. La radiación
UVA es 1600 veces menos carcinogénica, pero es mucho más
abundante. Las formas más frecuentes de canceres cutáneos
se relacionan con las dosis acumulativas totales de radiación ultravioleta,
a diferencia del
melanoma que se relaciona con dosis intermitentes intensas. De tal
forma que el carcinoma basocelular y el epidermoide se observan con mayor
frecuencia en áreas expuestas como la cara, espalda, manos y cuello
en personas que estan constantemente expuestas al sol (agricultores, pescadores,
etc) mientras que el melanoma se observa especialmente en áreas
expuestas de forma intermitente. Con el ánimo de educar a
la población se ha desarrollado un "ÍNDICE
ULTRAVIOLETA" que predice la intensidad de UV a mediodía
para determinadas poblaciones y numera el riesgo de quemadura solar para
las personas de fototipo de piel I. También se recomienda educar
a la población sobre las medidas de prevención del daño
solar.
2.1Capa de ozono
La radiación ultravioleta que llega a la superficie terrestre ha
aumentado en muchas partes del planeta en los últimos años.
Las mediciones de la capa de ozono realizadas por el instrumento
TOMS (Total Ozone Mapping Spectrometer) que se encuentra en
el satélite Nimbus-7 han mostrado una disminución del grosor
en la capa de ozono especialmente en las capas más altas de la atmosfera.
El ozono atmosférico, u oxígeno
triatómico (O3), es un filtro muy eficaz para la ultravioleta
B, especialmente de las UVB de alta energía de 290-300 nm. Una disminución
del ozono afectaría especialmente a los UVB de 290 nm, que es entre
1000 y 10.000 veces más eficaz en la realización de daño
celular.
El ozono (O3), se genera por la colisión de la radiación
UVC con la molécula de oxígeno. Este gas absorbe grandes
cantidades de UVB (290-390nm) y aun más grandes cantidades de radiación
UVC (200-290) pero absorbe poca sí algo de UVA o luz visible. El
ozono se puede descomponer fotoquimicamente después de absorber
la luz ultravioleta del rango entre 200 y 310 nm, de esta forma es convertido
a oxígeno monoatómico y oxígeno molecular. El ozono
tiene un ritmo de destrucción determinado, que se encuentra acelerado
por ciertas moléculas que actúan como catalizadoras de la
destrucción del ozono. Tienen especial importancia los clorofluorocarbonos.
Estas moléculas son muy estables, poco tóxicas y muy baratas,
por lo que son ampliamente utilizadas en la industria. Sin embargo la radiación
ultravioleta no puede descomponerlas y entonces actúan como catalizadoras
de la descomposición del ozono. Una sola molécula de cloruro
puede destruir más de 100.000 de ozono. La disminución del
grosor en la capa de ozono es un problema medioambiental y de salud que
además de relacionarse con el aumento en la incidencia de cáncer
cutáneo se relaciona con el envejecimiento prematuro, alteraciones
inmunológicas, desarrollo de cataratas, etc.
2.2Papel de la radiación ultravioleta en el desarrollo del cáncer
cutáneo
La radiación
UV que llega a la superficie terrestre actúa sobre el desarrollo
de cáncer cutáneo a 2 niveles: 1)causa mutaciones en el DNA
celular y las alteraciones en la reparación de estas alteraciones
genéticas son la que en un último paso dan lugar a un crecimiento
no controlado y a la formación del tumor (Figura 3a) y 2)la radiación
ultravioleta tiene marcados efectos en el sistema inmune, produciendo una
situación de inmunodepresión relativa que evita el rechazo
del tumor (Figura 3b)
|
Tabla 3
Papel de la radiación ultravioleta en el desarrollo
del cáncer cutáneo
|
 |
 |
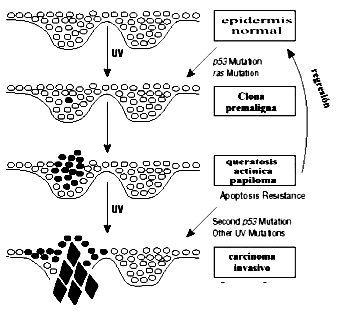
| Figura 3 a: En el modelo de varios
estadios del desarrollo tumoral el primer estadio de iniciación
tumoral viene determinado por una única mutación inducida
por la radiación ultravioleta (UV) en un protooncogen -especialmente
el p53-y a partir de ahí se produce la expansión clonal
de las células premalignas. La proliferación tumoral se caracteriza
por un aumento en la proliferación celular en la que se produce
un papiloma escamoso benigno o una queratosis
actínica. En ausencia de más exposiciones a UV la lesión
puede regresar. La exposición continuada a UV puede causar mutaciones
adicionales y dar lugar cambios celulares del tipo aneuploidia, alteraciones
cromosómicas y displasia citológica. Este estadio incluye
varios ciclos de selección y puede ser un factor limitante en la
carcinogenesis ya que la mayoría de las mutaciones son deletereas
para las células. La conversión maligna a carcinoma escamoso
representa el estadio final, ocurriendo espontáneamente en el 5%
de los papilomas o lesiones premalignas |
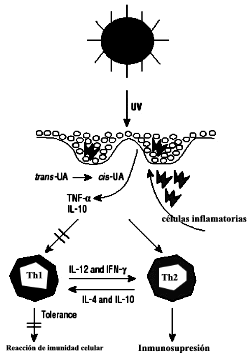
Figura 3b: La radiación
ultravioleta solar altera la función de presentación antigénica
de las células de Langerhans y causa un influjo de otro tipo de
células inflamatoria, la radiación UV también facilita
la producción de citocinas por parte de los queratinocitos. Estos
fenómenos inhiben el desarrollo de linfocitos Th1 y facilitan el
desarrollo de los linfocitos Th2, dando lugar a la supresión de
la inmunidad celular
|
 |
| El modelo clásico de carcinogenesis
es util para entender la progresion desde la queratosis actínica hasta el
carcinoma de células escamosas cutáneo. En relación a este modelo las mutaciones
en un gen, con frecuencia un gen de supresion tumoral, daría lugar a una lesión
prcursora con aumento de la inestabilidad genética y pérdida del control del
ciclo celular, El desarrollo de mutaciones adicionales en otros oncogenes
permite adquirur mayores propiedades neoplásicsa, dando lugar a un carcinoma
invasor. |
3.Otros Factores importantes
en el desarrollo de cáncer cutáneo
3.1Radiación ionizante: Se ha demostrado que la radiación
ionizante produce cáncer cutáneo tanto BCC como SCC, tanto
en animales como en humanos. Existe un período de latencia de 20-30
años. En los años 1940-50 la se utilizaba la radioterapia
para el tratamiento de lesiones cutáneas benignas como el acne,
dermatitis y hemangiomas y que posteriormente han desarrollado carcinomas.
Los trabajadores en servicios de radiología también pueden presentar
riesgo de haber estado expuestos a la radiación.
3.2 Carcinogenesis Química:
entre los diferentes carcinogenos químicos que se han demostrado
que desarrollan cáncer cutáneo se incluyen los hidrocarburos,
el arsénico y el tabaco. La relación entre hidrocarburos
fue la primera descripción de un agente carcinogénico al
describirse la relación entre el hollín de los limpiadores
de chimeneas y el desarrollo de cáncer de escroto. Existen buenas
evidencias entre el desarrollo de cáncer oral y de labio con el consumo
de tabaco y alcohol.
3.3Síndromes
de Cáncer cutáneo hereditarios:
-
Síndrome del carcinoma basocelular nevoide:
este es un síndrome de herencia autosómica dominante que
se caracteriza por el desarrollo de carcinomas basocelulares a edades tempranas,
con una edad media de 20 años (Siempre que se observe un carcinoma
basocelular por debajo de los 30 años debe descartarse este síndrome).
Los carcinomas basocelulares en estos pacientes suelen ser de pequeño
tamaño afectando especialmente a la cara, cuello y espalda. Estos
pacientes desarrollan también otras manifestaciones características
del síndrome como son el desarrollo de pits palmares, quistes odontogenicos
mandibulares, alteraciones óseas en forma de protusión frontal,
alteraciones costales con formación de pectum excavatum. Estos
pacientes tiene una mayor sensibilidad a la radiación ionizante,
lo que hace que en aquellos casos en que son tratados mediante radioterapia
puedan desencadenarse carcinomas basocelulares más agresivos.
-
Xeroderma
pigmentoso: representa un conjunto de síndromes de herencia
autosómica recesiva caracterizados por una marcada sensibilidad
a la luz solar y el desarrollo de carcinomas cutáneos – carcinoma
basocelular, epidermoide y melanoma- a edad temprana, ello es debido a
un defecto bioquímico en su capacidad de reparar el DNA dañado
por la luz ultravioleta. Este defecto o deficiencia en la reparación
del DNA dañado les confiere una sensibilidad aumentada a los carcinógenos
químicos y a la radiación ultravioleta. Se calcula que al
menos el 42% de los pacientes con xeroderma pigmentoso por debajo de los
20 años ha desarrollado al menos un carcinoma basocelular y un carcinoma
epidermoide, con una edad media de la aparición del primer tumor
a los 8 años, lo cual representa una incidencia de cáncer
cutáneo 4800 veces superior a la población normal y presentan
un riesgo 10000 veces superior de carcinoma epidermoide de punta de lengua.
El efecto producido por estos canceres y su tratamiento quirúrgico
da lugar a cicatrices faciales muy importantes y a un compromiso en la
supervivencia general de estos pacientes (70% a los 40 años). Los
pacientes con xeroderma pigmentoso también tienen un riesgo mayor
de desarrollar neoplasias internas incluyendo canceres oculares, cerebrales,
linfoma, leucemia, etc
-
Síndrome
de melanoma familiar: representa un conjunto de síndromes de
herencia poligénica, caracterizados por la presencia de múltiples
nevus atípicos y melanomas cutáneos múltiples.
Se calcula que alrededor del 6% de los melanomas son familiares, los melanomas
suelen desarrollarse a una edad más temprana. El gen involucrado
en este síndrome –CDKN2A-(Presente en el 40% de casos de melanoma
familiar. Raramente se asocia melanoma familiar con mutaciones de los genes CD4
y MITF), se localiza en el cromosoma 9p21. La
presencia de mutaciones en este gen también se relaciona con riesgo
elevado de tumores gastrointestinales y pancreáticos.
3.4.Inmunosupresión: La inmunosupresión bien como resultado
de una enfermedad sistémica, por medicaciones inmunosupresoras o
por infección por HIV se asocia con un aumento en la incidencia
de cáncer cutáneo.
Los pacientes trasplantados dado que reciben tratamiento inmunosupresor
prolongado están sujetos a un riesgo elevado de desarrollar cáncer
cutáneo especialmente carcinoma epidermoide y basocelular, pero
también otras formas de cancer cutáneo como melanoma, sarcoma
de Kaposi, linfomas y tumor de merkel. La frecuencia de cáncer cutáneo
no melanoma en pacientes trasplantados es entre 4 y 20 veces el de la población
normal y además en estos pacientes, los tumores suelen aparecer
entre 3 y 7 años tras el inicio de la inmunosupresión y por
lo general desarrollan los canceres a edades más tempranas. Tiene una
importancia clave las medicaciones utilizadas en el tratamiento de los
receptores de trasplantes de órganos. Las dos medicaciones utilizadas
principalmente en la prevención del rechazo de trasplantes son la azatioprina y
la ciclosporina. Se ha demostrado que la azatioprina muestra un aumento de
fotosensibilidad a UVA, que puede dañar el DNA, no directamente como la UVB, si
no a traves de la vía del estres oxidativo. La ciclosporina también parece
promover el desarrollo de tumores de forma independiente a sus acciones
sobre el mecanismo inmune por via de contrarestar la senescencia del p53. El
voriconazol es una medicación antifungica utilizada de forma crónica en
pacientes inmunodeprimidos, existiendo datos que sugieren que la mayor
frecuencia de canceres cutáneos en pacientes recibiendo voriconazol a un efecto
directo de esta medicación sobre los queratinocitos.
3.5.Papilomavirus humano: La asociación entre la infección
por papilomavirus humano y el desarrollo de cáncer cutáneo
se ha demostrado con varios serotipos. El HPV 6 y 11 se encuentran frecuentemente
asociados a cáncer genital y el tipo 16 se ha asociado con ciertas
verrugas periungueales. En los pacientes con epidermodisplasia verruciforme,
las lesiones neoplásicas se desarrollan en verrugas de larga duración
que contienen el HPV-5. Sin embargo la mayor parte de SCC desarrollados
en zonas expuestas al sol no tienen HPV.
3.6. Edad: La incidencia de cáncer cutáneo aumenta exponencialmente
con la edad, si bien la incidencia de cáncer cutáneo depende
mucho de las diferencias regionales en insolación la frecuencia
de aumento con la edad es independiente a otros factores ambientales. El
envejecimiento da más oportunidades para la iniciación de
la formación y promoción tumoral, también influyen
en la respuesta inmune a los tumores.
3.7.Lesiones cutáneas preexistentes
-
Cicatrices, ulceras y quemaduras:
Esta
bien descrito el desarrollo de cáncer cutáneo en áreas
cicatriciales, ulceras crónicas o quemaduras con una relación
entre SCC y BCC de entre 3:1 y 7:1. Los tumores originados sobre estas lesiones
frecuentemente tardan en ser diagnosticados y tienen un comportamiento
agresivo.
-
Nevus sebáceo:
El nevus sebáceo actúa como un factor predisponente para
el desarrollo en especial del carcinoma basocelular. Entre el 30-50% de
los casos de nevus sebáceo va a desarrollar un tumor anexial o un
carcinoma basocelular en la edad adulta.
Él termino de precancer describe
aquellas lesiones que tienen características clínicas y patológicas de
neoplasias limitadas al epitelio, si bien en la actualidad el término de
precancer ha sido objeto de debate
Video Dr.
Ackerman.
-
Queratosis actínica: Es el principal precursor del
carcinoma escamoso o epidermoide cutáneo, consiste en pequeñas
tumoraciones aplanadas de coloración rojiza-amarillente que aparecen
en zonas expuestas. Afectan especialmente a personas de edad avanzada,
piel clara, ojos azules, con historia de efélides en la infancia.
Clínicamente se caracterizan por ser pápulas y placas de
entre 1 y 25 mm, amarillentas cubiertas de una escama fina. Por lo general
son múltiples. Cuando afecta al labio se conoce como queilitis actínica
y se muestra como placas blanquecinas difusas con frecuente descamación.
El estudio histológico de las lesiones muestra la presencia de queratinocitos
atípicos, pleomórficos afectando a las capas basales de la
epidermis. Entre las personas con múltiples queratosis actínicas
el riesgo acumulativo de tener al menos 1 carcinoma epidermoide invasivo
es de entre un 6 y 10% en un período de 10 años. Existen estudios
que sugieren que el riesgo anual de desarrollar un carcinoma escamoso invasor en
pacientes con múltiples queratosis actínica sería
mayor de entre el 0,15 hasta el 80%. El tratamiento
consiste en la aplicación de crioterapia, coagulación o 5-fluorouracilo.
Existe en la actualidad debates para considerar la queratosis actinica
como un carcinoma epidermoide intraepidermico (KIN: neoplasia queratinocítica
intraepidérmica).- Cuerno cutáneo:
Designación morfológica, de un nódulo hiperqueratósico,
que recuerda el cuerno de un animal, de mm a varios centímetros.
El término de cuerno cutáneo es un término descriptivo
que refleja la morfología de la lesión. En la base puede
existir una queratosis seborreica, una verruga vulgar, una queratosis actínica
o un carcinoma epidermoide o basocelular.
-
Leucoplasia:
El término de leucoplaquia de la mucosa oral, es un término
clínico descriptivo, que significa "mancha blanca". Se utiliza en
aquellas lesiones que no pueden ser desprendidas fácilmente con
el rascado y que no tienen hallazgos clínicos ni histológicos
de otras enfermedades de la mucosa oral, tales como el liquen plano o el
nevus blanco espongiforme. Clínicamente, la leucoplaquia se muestra
como una placa blanquecina, bien definida, de bordes irregulares, de superficie
rugosa o aterciopelada. Histológicamente, la clínica de la
leucoplaquia se corresponde en más del 80% de los casos, con una
acantosis epidérmica con hiperqueratosis y ortoqueratosis, sin signos
de displasia queratinocítica, descripción histológica
de lo que se conoce como leucoqueratosis. Sólo un 20% de las lesiones
de leucoplaquia, muestran cambios de lesiones premalignas o malignas. En los
casos en que la leucoplasia se asocia a la presencia de displasia el riesgo de
desarrollar un carcinoma epidermoide o escamoso está en relación con el grado de
displasia histológica que se observe así como con el
contenido de DNA, siendo
las lesiones con un contenido diploide de bajo riesgo y las lesiones
tetraploides y aneuploides de alto riesgo de desarrollar carcinoma tanto en las
zonas de leucoplasia como en otras localizaciones debiéndose de vigilar a estos
pacientes de forma continuada. Cuando
la leucoplasia no es homogénea y presenta áreas eritematosas en su
interior se utiliza el término de eritroleucoplasia, en estas situaciones
el riesgo de estar ante un carcinoma es muy superior. El diagnóstico
de leucoplaquia es clínico, y no implica ningún diagnóstico
histológico, siendo obligatoria la realización de una biopsia
de la lesión, para descartar la existencia de una lesión,
maligna o premaligna.
-
Eritroplasia:
Consiste en la aparición de placas eritematosas bien circunscritas,
de superficie aterciopelada, que pueden localizarse en cualquier zona de
la mucosa. Histológicamente, las lesiones de eritroplasia muestran
un alto grado de displasia queratinocítica intraepidérmica,
pudiendo corresponder a un carcinoma intraepitelial o a un carcinoma epidermoide
establecido. Antes de realizar la biopsia, es útil la aplicación
de ácido acético al 5%, ya que permite visualizar la extensión
de la lesión. En las lesiones de eritroplasia de la mucosa oral,
se recomienda realizar un tratamiento que asegure la destrucción
de todo el tejido alterado, ya sea mediante coagulación, o mediante
extirpación quirúrgica de la misma.
-
Eritroplasia de Queyrat:
la eritroplasia de queyrat es una forma rara premaligna que afecta al glande
y se caracteriza por placas rojizas de aspecto aterciopelado que sangran
fácilmente ante cualquier traumatismo. El tratamiento se realiza
mediante crioterapia.
-
Enfermedad
de Bowen: La enfermedad de Bowen consiste en realidad en un carcinoma epidermoide “in situ” en el cual existen cambios displásicos en
todo el espesor de la epidermis. Afecta generalmente a personas de piel
clara, de más de 60 años y que con frecuencia tienen lesiones
múltiples. Clínicamente se caracteriza por pápulas
y placas, solitarias o múltiples, eritematosas, descamativas, de
crecimiento centrífugo lento, que pueden asemejarse a las lesiones
de psoriasis, pero son mucho más estables y no responden al tratamiento
con corticoides. Cuando las lesiones se localizan a nivel del glande adoptan
un aspecto aterciopelado que se clasifica dentro de la Eritroplasia de
Queyrat. El estudio histológico de la enfermedad de Bowen muestra
una acantosis epidérmica con presencia de queratinocitos atípicos,
con alteración de la morfología normal, ausencia de maduración
y mitosis que afectan a todo el espesor de la epidemis. El diagnóstico
diferencial clínico de la enfermedad de Bowen debe establecerse
con dermatosis crónicas como la psoriasis, el eczema crónico,
y con el carcinoma basocelular superficial y la enfermedad de Paget cutánea.
En estos casos la realización de una biopsia para histología
y técnicas de inmunohistoquímica será suficiente para
establecer el diagnóstico. El tratamiento de la enfermedad de Bowen
tendrá como objetivo destruir la lesión (criocirugía
o coagulación) o su extirpación quirúrgica. Solo un
5% de casos progresa hacia carcinoma epidermoide invasor. Existen datos
que sugerían que la enfermedad de Bowen podría servir de
marcador de una neoplasia interna, pero en estudios amplios no se ha confirmado.
5.Carcinoma basocelular
El carcinoma basocelular es
la neoplasia cutánea maligna más frecuente. Anteriormente
se le denominaba epitelioma basocelular debido a que el riesgo de metástasis
es extremadamente bajo, sin embargo su capacidad de destrucción
local especialmente en ciertas localizaciones como el surco nasogeniano
o la región preauricular es alta. El tumor es frecuente y su incidencia
está en aumento, en los USA se tratan unos 750000 casos al año y en el reino
unido ha existido un aumento del 238% en los últimos 14 años.
El riesgo de desarrollar un carcinoma basocelular es alto, un 40% población
desarrollara 1 antes de los 85 años. La exposición solar
es un factor determinante y el daño solar se produce en edades tempranas,
la exposición UV antes de los 20 años inicia la carcinogenesis
que dará lugar al desarrollo del carcinoma 40-60 años más
tarde. Los carcinomas basocelulares se originan a partir de las células
basales interfoliculares y a diferencia del carcinoma epidermoide se originan
sin existir lesión precursora previa. En los carcinomas basocelulares se
han detectado mutaciones en dos genes, el p53 y el PTCH1. Los carcinomas
basocelulares esporádicos presentan mutaciones en el gen PTCH1
y
TP53 y en el 10% de casos en el SMO. Las mutaciones
en los genes PTCH1 y TP53 frecuentemente son del tipo que se considera inducidos
por la radiación ultravioleta, encontrándose estos hallazgos en los bcc
esporádicos y en los pacientes con
xeroderma
pigmentosum (XP), sugiriendo que la reparación del daño del DNA
inducido por la radiación UV induce la carcinogenesis del carcinoma basocelular
y además sugiere que el aumento de la incidencia de carcinoma basocelular en los
pacientes ancianos podría estar relacionada con la reducción de la capacidad de
reparación del DNA relacionada con la edad52.
Dado que la radiación UV representa un factor de riesgo para el desarrollo del
Bcc, existen otras variables relacionadas con el desarrollo del bcc como el
grado de pigmentación relacionado con el gen receptor de la melanocortina 1(MC1R),que
determina el grado de pigmentación. El gen PTCH1 actúa como gen de supresion
tumoral e inhibe la señalización Hedgehog (HH)
5.1.Clínica:
Es una tumoración que afecta predominantemente a personas entre
30 y 70 años, en piel con daño solar crónico en forma
de elastosis, telangiectasias y queratosis actinicas, afecta predominantemente
a áreas expuestas y puede tener varias formas clínicas
-
Nodular y ulcerativo (45-60%): pápula o nódulo
perlado, translucido de crecimiento lento, con episodios de ulceración
y hemorragia. Con frecuencia adopta el aspecto clínico de una ulcera
rodeada de un margen sobreelevado y perlado (ulcus rodens).
-
Infiltrativo (morfeiforme)(4-17%)
placa amarillenta semejando una placa de morfea, con intenso componente
fibrótico. Esta variante se caracteriza por la existencia de márgenes
poco definidos. Esta forma es difícil de tratar ya que los márgenes
del tumor se extienden más allá de lo que clínicamente
se puede observar.
-
Forma superficial:
(15-35%) placas eritematosas con ulceraciones superficiales de borde perlado,
de crecimiento lento, localizado predominantemente en tronco. El examen
detallado de estas lesiones suele demostrar que en el borde de la lesión
existe un borde perlado.
-
Pigmentado: Tanto el
BCC superficial como el nodular pueden tener pigmento y plantear problemas
diagnósticos clínicos con el melanoma.
-
Síndrome del nevus basocelular Síndrome de herencia autosómica dominante
y asociación de basocelulares múltiples, quistes odontogenicos,
pits palmares y alteraciones óseas. Se ha relacionado con la presencia
de mutaciones del gen PTCH1 localizado en el cromosoma 9q. Este síndrome es de
herencia autosómica y que se caracteriza por presentar un fenotipo variable,
siendo el hallazgo más característico el desarrollo de múltiples (decenas,
centenas o millares). Los pacientes con este síndrome también desarrollan otras
lesiones entre las que se encuentran los queratoquistes odontogénicos. Un 3-5%
de pacientes desarrollan meduloblastomas con una edad media de presentación de
los 2 años. Los
pacientes con el síndrome también presentan una elevada propensión a
desarrollar basocelulares tras la realización de radioterapia realizada para el
tratamiento de los basocelulares o del meduloblastoma.
caso
clínico.
Diagnostico: El método
más adecuado de confirmar el diagnóstico de carcinoma basocelular
es la realización de una biopsia.El estudio
histopatológico de los
los carcinomas basocelulares muestra proliferación tumoral de nidos
y cordones de células basaloides(células de pequeño
tamaño con núcleo redondo u oval, uniforme, oscuro y escaso
citoplasma) que mantienen contacto con la epidermis e invaden dermis, rodeados
de un estroma rico en mucina, lo que hace que con frecuencia exista una
separación artefacta entre el estroma y los nidos tumorales. Es
también característica la observación en los nidos
tumorales la disposición periférica de las células
en empalizada. La forma morfeiforme de carcinoma basocelular se caracteriza
por la presencia de un estroma denso y fibroso y la porción tumoral
está constituida por cordones tumorales finos y pequeños. El
carcinoma basocelular es unico en sus características, nunca desarrolla
metástasis y puede tener un crecimiento lento que puede durar años. La ausencia
de capacidad de producir metástasis parece relacionada con la interrelación
entre el tumor y el estroma fibroblástico que lo rodea. Su capacidad de
crecimiento y de infiltración vendría determinada por el patrón de actividad
proteolítica del tumor.
Tratamiento: El tratamiento
ha de tener objetivos terapéuticos y cosméticos. Los índices
de curación varían en relación con la técnica,
al cirujano, al tipo y tamaño de tumor y la localización.
La técnica utilizada con más frecuencia es el curetaje y
coagulación, utilizada con frecuencia en tumores de menos de 1,5
centímetros. La extirpación simple da unos índices
de curación cercanos al 95%. En carcinomas
basocelulares de alto riesgo (tamaño mayor de 2 cm, localizados en regiones
de riesgo, formas morfeirformes, con invasion perineural o recidivados, está
indicado la realización de cirugía de Mosh. Esta es una técnica
quirúrgica que consiste en la extirpación tumoral con control
peroperatorio de los márgenes de extirpación. Tiene unos
indices de curación cercanos al 99%, estando especialmente indicada
en los tumores recidivados. en ciertas localizaciones (región preauricular,
surco nasogeniano) y en el tipo histológico morfeiforme en el que
las recidivas son muy altas. La cirugía de Mosh consiste en la realización
de extirpaciones seriadas con control por cortes en congelación.
Se realiza de esta manera un examen y reextirpación de las zonas
que se encuentran positivas. Los pacientes con carcinoma basocelular no
solo tienen riesgo de presentar recidivas en la misma localización
sino que tienen un riesgo aumentado de desarrollar más tumores.
Un 45% de los pacientes que desarrolla un carcinoma basocelular desarrollará
otro carcinoma basocelular en los 3 años siguientes y también
presentan un riesgo mayor de desarrollar un carcinoma epidermoide (El 6%
en los 3 años siguientes) por lo que estos enfermos deben ser sometidos
a control periódico y aconsejarles sobre las medidas de protección.
Tabla 4
Tratamiento del Carcinoma basocelular
|
|
Curetaje y coagulación
Extirpación
simple
Criocirugía
Cirugía
de Mosh
Radioterapia
Otros (retinoides,
interferon, imiquimod) |
|
|
Técnica de cirugía de Mosh
|
| En un primer paso se localiza la zona clínicamente
tumoral |
Posteriormente se procede a la extirpación
del tumor y a la realización de un grafico que servirá para
localizar la zona en donde se detecte presencia tumoral |
Posteriormente se secciona la pieza
quirúrgica en pequeños trozos para su procesamiento en el
criostato, estos fragmentos deben estar debidamente identificados en el
grafico o mapa. Antes de procesarlos deben colorearse los diferentes márgenes
(profundos y laterales) para poder identificarlos en el microscopio. |
Una vez obtenido el fragmento debidamente
identificado y coloreados sus márgenes se procede a congelarlos
para su procesado en el criostato, realizándose cortes de 6 micras,
tiñéndolas para su posterior evaluación en el microscopio |

|

|

|
|
|
6.Carcinoma epidermoide
o de células escamosas: Es la segunda forma más
frecuente de cáncer cutáneo tras el carcinoma basocelular
(BCC). Consiste en la proliferación maligna de los queratinocitos
epidérmicos.
Epidemiología: La incidencia del SCC está aumentando
en la mayor parte de países. En Australia la incidencia en 1990
fue de 250 casos por 100.000 habitantes, con un aumento en la incidencia
entre 1985 y 1990 del 62% en los varones. La mortalidad del carcinoma escamoso
es solo del 0,7% y está disminuyendo en la mayor parte de países,
pero debido a la frecuencia de cáncer cutáneo, no puede menospreciarse
su importancia en la mortalidad por cáncer.
Dentro de los factores de riesgo, destaca el fototipo de piel, siendo
mayor en los fototipos I y 2 que se queman con facilidad. Otros factores
de riesgo incluyen la edad (es más frecuente alrededor de los 60-65
años), la exposición a UVB, la radiodermitis, la ingesta
de arsénico, la infección por papilomavirus, la inmunosupresión
y la existencia de procesos dermatológicos como úlceras crónicas
Clínica: El carcinoma epidermoide se suele presentar clínicamente
como una lesión tumoral, exofítica, de crecimiento moderado
en un período de unos meses. Suele ser de un tamaño variable
desde unos milímetros hasta varios centímetros dependiendo
del tiempo de evolución. El 50-60% de los casos está localizado
en cabeza y cuello y el resto se divide en otras zonas expuestas a la luz
solar. Existen
5 situaciones clínico-patológicas diferenciadas del carcinoma
epidermoide cutáneo-mucoso:
-
Carcinoma in situ: carcinoma escamoso limitado a todo el grosor de la epidermis,
clínicamente puede semejar una queratosis actínica, estando
más engrosado e inflamado que esta.
-
Carcinoma epidermoide invasor:
nódulo ertematoso duro, de superficie verrucosa o papilomatosa,
o ulcerada, de crecimiento progresivo y con invasión de tejidos
adyacentes.
-
Carcinoma epidermoide de labio
inferior, en la forma inicial se manifiesta como una placa de leucoplasia,
en las formas establecidas como áreas aterciopeladas, nódulo-ulceradas.
-
Carcinoma
oral: en las formas iniciales se manifiesta como una eritroplasia o
eritroleucoplasia, estableciéndose como un nódulo tumoral
ulcerado. Se localiza preferentemente en suelo de boca y lengua.
-
Carcinoma epidermoide genital:
En la formas iniciales se manifiesta como una eritroplasia (Eritroplasia
de Queyrat), estableciéndose como nodulos tumorales ulcerados o
hiperqueratósicos. Tanto en el varón como en la mujer se
han demostrado la presencia de papilomavirus en estos tumores.
Histología: El carcinoma epidermoide o escamoso es un tumor maligno
de los queratinocitos. Generalmente mantiene contacto con la epidermis
y muestra un crecimiento tumoral en forma de hojas o nidos tumorales con
presencia de células disqueratóticas, formación de
perlas córneas y con conservación de formación de
queratina y de los puentes de unión. La diferenciación del
tumor es hacia la queratinización y deben clasificarse los tumores
en bien diferenciados, moderadamente diferenciados o pobremente diferenciados,
de forma alternativa puede utilizarse la clasificación de Broders
en 4 grados:
<25% de células
indiferenciadas,
<50% de células
indiferenciadas,
<75% de células indiferenciadas,
y
>75% de células indiferenciadas.
Los criterios histológicos que son importantes de cara al pronóstico
incluyen además del grado de diferenciación, el nivel de
invasión (mayor riesgo sí invade por debajo de la dermis
reticular), el tamaño del tumor (los tumores de más de 2
cm tienen mayor riesgo de metástasis), el neurotropismo, la infiltración
linfática y vascular y la presencia de recidivas tumorales.
Diagnóstico: Él diagnostico debe sospecharse sobre la
base del examen clínico y siempre debe confirmarse mediante biopsia.
El diagnóstico diferencial incluye el carcinoma basocelular, el
queratoacantoma el melanoma amelanótico y otros tumores fusocelulares
menos frecuentes como el fibroxantoma atípico.
Evolución: Los carcinomas epidermoides invasivos tienen
riesgo de presentar recidivas y de metastatizar. El riesgo de recidivas
en 5 años es del 8% y de metástasis del 5%. Las lesiones
grandes (de más de 2 cm de diámetro) tienen un riesgo de
recidivas del 15% y de metástasis del 30%. En las lesiones de labio
y oreja la frecuencia de recidivas y metástasis asciende al 10-25%.
Como se ha comentado, ciertos datos histológicos son de ayuda pronóstica,
los tumores de mayor tamaño (>4 mm de espesor), especialmente que
invaden en profundidad la dermis y el tejido subcutáneo tienen un
riesgo mayor de metástasis así como los tumores menos diferenciados.
La evidencia histológica de invasión perineural también
es signo de mal pronóstico, la mayor parte de los casos que presentan
invasion perineural fallecen por la enfermedad en los 5 años siguientes.
Tratamiento: La extirpación quirúrgica es el tratamientode
elección. Debe realizarse con un margen de 3-4 mm y da unos índices
de curación del 90%. En los tumores recidivantes o con invasión
perineural se aconseja realizar cirugía de Mosh. La radioterapia
debe utilizarse en localización en que se necesite la preservación
de la función. Los pacientes con un SCC cutáneo deben ser
vigilados para detectar una posible metástasis los 5 años
siguientes. También deben ser vigilados para detectar la posibilidad
de una segunda tumoración que se encuentra entre el 10 y 30% de
los casos (18% a los 3 años) y del desarrollo de un carcinoma basocelular
(43% en los 3 años siguientes)
Alam M, Ratner
D. Cutaneous squamous-cell carcinoma. NEJM 2001, 344.
casos discusión clase

Enlace con
hojas relacionadas con cáncer cutáneo








